概要
当科では「患者さんに最善の医療を提供すること」を目標に掲げ、更なる高みを目指して日々努力を重ねております。取り扱う疾患は一般・消化器外科を中心に幅広く対応しております。
悪性疾患(がん、間葉系腫瘍(GIST)、内分泌腫瘍など)、慢性疾患(潰瘍性大腸炎、クローン病などの炎症性腸疾患)、消化器救急疾患(虫垂炎、胆のう炎、腸閉塞、憩室炎など)、肛門疾患(痔核、脱肛、裂肛、肛門周囲膿瘍など)、ヘルニア(鼠径、大腿、腹壁、臍など)、良性の腫瘤(粉瘤、脂肪腫など)、表在の外傷、呼吸器疾患(自然気胸)の診断治療を行っております。
下血、貧血、腹痛などの症状があり、外科的疾患が疑われる場合には、当院の消化器内科と連携と取りながら系統的に診断治療していきます。なお、骨折を伴う外傷や頭部や顔面外傷は、整形外科・脳神経外科・形成外科などの専門診療科の受診が必要となる可能性があります。場合によっては他院にご紹介する場合があります。また、皮膚悪性腫瘍は皮膚科が担当となります。どの科を受診していいか分からない場合はお問合せください。
悪性疾患(がん、間葉系腫瘍(GIST)、内分泌腫瘍など)、慢性疾患(潰瘍性大腸炎、クローン病などの炎症性腸疾患)、消化器救急疾患(虫垂炎、胆のう炎、腸閉塞、憩室炎など)、肛門疾患(痔核、脱肛、裂肛、肛門周囲膿瘍など)、ヘルニア(鼠径、大腿、腹壁、臍など)、良性の腫瘤(粉瘤、脂肪腫など)、表在の外傷、呼吸器疾患(自然気胸)の診断治療を行っております。
下血、貧血、腹痛などの症状があり、外科的疾患が疑われる場合には、当院の消化器内科と連携と取りながら系統的に診断治療していきます。なお、骨折を伴う外傷や頭部や顔面外傷は、整形外科・脳神経外科・形成外科などの専門診療科の受診が必要となる可能性があります。場合によっては他院にご紹介する場合があります。また、皮膚悪性腫瘍は皮膚科が担当となります。どの科を受診していいか分からない場合はお問合せください。
特徴・特色
近年、社会構造は著しく高齢化しております。そのため、心血管疾患、呼吸器疾患、脳神経疾患、透析中、糖尿病、認知症など、リスクの高い患者さんが手術を必要とすることが増えてきました。このような患者さんとご家族に安心して治療手術を受けられるように、当科は消化器内科をはじめとした各診療科、放射線科、ソーシャルワーカー、薬剤科、栄養科、看護部、事務部といった多職種と連携を取りながら患者さんの治療方針を考える取り組みをしています。
がんに対する手術治療は、各種がんガイドラインで推奨されている標準治療に準拠しつつ、患者さんの病態、全身状態に応じて拡大手術、縮小手術を選択して行っております。また、身体的負担が少ないと考えられている腹腔鏡下での手術も行っており、患者さんの病態、年齢などを考慮しつつ個々に対応しております。
胃や大腸のポリープや早期がんの治療では、適応が合えば粘膜切除(EMR)や粘膜下層切開剥離術(ESD)などの内視鏡的治療を選択できます。また、総胆管結石に対しては内視鏡的砕石術、胆道がんや膵臓がんによる閉塞性黄疸には経皮経肝胆道ドレナージ術や内視鏡的ステント留置術などを、消化器内科と密に連携しながら行っております。また、食道がんや大腸がんによる腸閉塞には内視鏡的ステント留置術を行っております。
各種がんのガイドラインに準拠し、食道がん、胃がん、大腸がんなどの術後に再発を予防するために抗がん剤治療(術後補助化学療法)を行っております。手術だけではがん病巣を完全に切除できなかったり、術後の経過中に再発した場合には、再発がんや切除不能がんに対する抗がん剤治療を行っております。
緩和医療とは、がんと診断されたときから始まる医療ケアです。終末期に限定される医療ではありません。がん患者さんの癌性疼痛、腹水や黄疸などに対する緩和医療を行っております。身体的苦痛のみではなく、全人的ケア(身体的、精神的、社会的、スピリチュアルな苦痛に対する対処)、家族ケアを提供しております。さらに在宅ケア、ホスピスへのご紹介も行っております。
乳腺外来では、女性医師による診療を行っています。
乳房に張りや痛み、しこりや硬さを感じたりする場合は、乳腺外来を受診することをお勧めいたします。
乳腺外来を参照ください。
がんに対する手術治療は、各種がんガイドラインで推奨されている標準治療に準拠しつつ、患者さんの病態、全身状態に応じて拡大手術、縮小手術を選択して行っております。また、身体的負担が少ないと考えられている腹腔鏡下での手術も行っており、患者さんの病態、年齢などを考慮しつつ個々に対応しております。
胃や大腸のポリープや早期がんの治療では、適応が合えば粘膜切除(EMR)や粘膜下層切開剥離術(ESD)などの内視鏡的治療を選択できます。また、総胆管結石に対しては内視鏡的砕石術、胆道がんや膵臓がんによる閉塞性黄疸には経皮経肝胆道ドレナージ術や内視鏡的ステント留置術などを、消化器内科と密に連携しながら行っております。また、食道がんや大腸がんによる腸閉塞には内視鏡的ステント留置術を行っております。
各種がんのガイドラインに準拠し、食道がん、胃がん、大腸がんなどの術後に再発を予防するために抗がん剤治療(術後補助化学療法)を行っております。手術だけではがん病巣を完全に切除できなかったり、術後の経過中に再発した場合には、再発がんや切除不能がんに対する抗がん剤治療を行っております。
緩和医療とは、がんと診断されたときから始まる医療ケアです。終末期に限定される医療ではありません。がん患者さんの癌性疼痛、腹水や黄疸などに対する緩和医療を行っております。身体的苦痛のみではなく、全人的ケア(身体的、精神的、社会的、スピリチュアルな苦痛に対する対処)、家族ケアを提供しております。さらに在宅ケア、ホスピスへのご紹介も行っております。
乳腺外来では、女性医師による診療を行っています。
乳房に張りや痛み、しこりや硬さを感じたりする場合は、乳腺外来を受診することをお勧めいたします。
乳腺外来を参照ください。
当院で扱う主な疾患
鼠径(そけい)ヘルニア
病態と症状
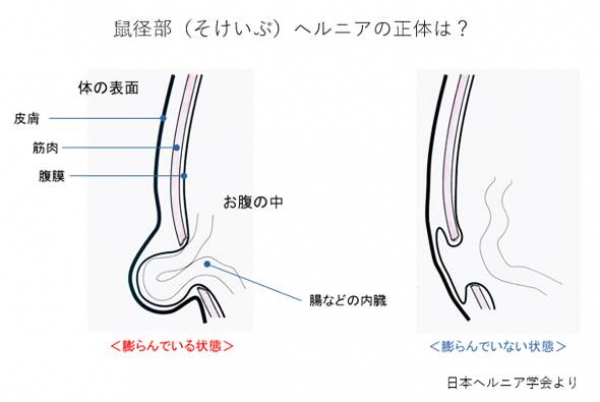
鼠径(そけい)ヘルニアとはいわゆる脱腸のことです。先天性あるいは加齢が原因です。お腹の筋肉の膜が裂けてできた弱い部位から、皮膚の下に内臓が腹膜をかぶってから出てきたものです。また、大腿ヘルニアは高齢女性に特徴的なヘルニアです。症状は鼠径部に小さな膨らみが出始めます。立ったりお腹に力を入れると膨らみ、寝ると戻ります。痛みや違和感を訴えることもあります。時にヘルニア内容物がお腹に戻らなくなる嵌頓(かんとん)という状態を起こすと、最悪の場合、内容物が腐ってしまうことがあります。早急に戻す必要がある緊急状態です。
治療
急性虫垂炎
病態と症状
いわゆる「盲腸」のことです。大腸の始まりにある盲腸から突出する虫垂が、異物や糞石によって閉塞して炎症を起こす病気が急性虫垂炎です。2、3歳から中学生、高校生、20代くらいまでの比較的若年者の発生が高いですが、高齢者の発生もあり、男女差なく発生します。右下腹部の痛みがよく知られる症状ですが、初期には嘔気や心窩部痛(みぞおちの痛み)で急性胃炎と間違われることがあります。虫垂炎の炎症の程度が軽い方から、カタル炎性、蜂窩織炎性、壊疽性があります。
治療
症状が軽い場合、すなわちカタル性の場合は抗菌薬治療で炎症が鎮まることもあります。しかし、経過中に手術治療に変更されることもあります。また、数か月後に炎症が落ち着いてから手術をお勧めする場合もあります。症状が中等度や重い場合、すなわち蜂窩織炎性や壊疽性の場合は手術で虫垂を切除するケースがほとんどです。手術は開腹手術と腹腔鏡下手術があります。
痔など
病態と症状
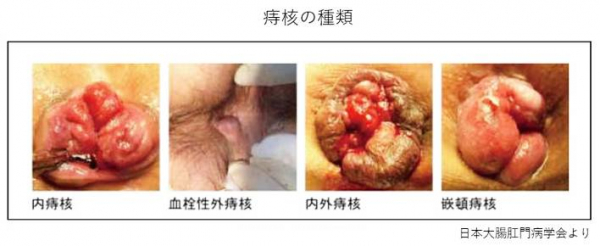
痔には、痔核、痔瘻(じろう)、裂肛、の3種類があります。肛門から直腸下部にある肛門を閉じる役割をしている細かい血管に、うっ血が起こり腫れて静脈瘤になったものが痔核(いぼ痔)です。出血したり肛門外に脱出したりします。発生する場所により、内痔核や外痔核と言われます。硬い便が肛門を通過する際に肛門の皮膚が切れることで発生するのが裂肛(切れ痔)です。痛みは強く慢性化し潰瘍を形成して、時に肛門狭窄となることがあります。
直腸と肛門の境界にある肛門腺が固い便で傷つき、ばい菌が入り感染を起こし化膿し、肛門周囲膿瘍(うみ)という溜まりを作ります。このうみが肛門外に出て、瘻管という通路が残った状態を痔瘻(あな痔)といいます。瘻管にならずそのまま治る場合もあります。
これらがお尻の病気の90%を占め、50%が痔核、25%が痔瘻、15%が裂肛です。残り10%に、肛門のがん、腸が肛門から飛び出る直腸脱、加齢や手術による肛門機能不全、クローン病や潰瘍性大腸炎などいろいろな病気があります。怖がったり、恥ずかしがったりせずに早期発見、早期治療することが大切です。
直腸と肛門の境界にある肛門腺が固い便で傷つき、ばい菌が入り感染を起こし化膿し、肛門周囲膿瘍(うみ)という溜まりを作ります。このうみが肛門外に出て、瘻管という通路が残った状態を痔瘻(あな痔)といいます。瘻管にならずそのまま治る場合もあります。
これらがお尻の病気の90%を占め、50%が痔核、25%が痔瘻、15%が裂肛です。残り10%に、肛門のがん、腸が肛門から飛び出る直腸脱、加齢や手術による肛門機能不全、クローン病や潰瘍性大腸炎などいろいろな病気があります。怖がったり、恥ずかしがったりせずに早期発見、早期治療することが大切です。
治療
規則正しい排便習慣、食生活の改善、肛門部の衛生などの生活療法が基本となります。排便のポイントは、便意を感じたときに排便し、時間は3分以内で完全に出そうと力まないことです。食事は、アルコール、香辛料やたばこは控え、適度な運動と食物繊維をとりましょう。
内痔核の症状が軽い場合はお薬で治療します。病状が進んでいる場合は手術(痔核切除術)を行います。痔核周囲を硬化剤を注射し固めてしまう硬化療法もあります。血栓性外痔核は局所麻酔による摘出術を行います。日帰りの手術です。裂肛で慢性化し肛門が狭くなった場合には、用手肛門拡張や手術を行います。肛門周囲膿瘍には局所麻酔下で切開しうみを出します。これが軽快し痔瘻となったときに瘻管をくりぬいたり、瘻管を切開したりします。
内痔核の症状が軽い場合はお薬で治療します。病状が進んでいる場合は手術(痔核切除術)を行います。痔核周囲を硬化剤を注射し固めてしまう硬化療法もあります。血栓性外痔核は局所麻酔による摘出術を行います。日帰りの手術です。裂肛で慢性化し肛門が狭くなった場合には、用手肛門拡張や手術を行います。肛門周囲膿瘍には局所麻酔下で切開しうみを出します。これが軽快し痔瘻となったときに瘻管をくりぬいたり、瘻管を切開したりします。
胃がん
病態と症状
胃がんは日本では、男性では最多、女性では乳がん、大腸がんに次いで多い病気です。胃がんのほぼ半数が早期がんであり、内視鏡でとったり、切る範囲をできるだけ少なくして身体の機能を損なわないようにしたり、体への負担を少なくする手術が開発されています。一方、進行しているがんに対しては抗がん剤による化学療法という選択肢も増えてきました。
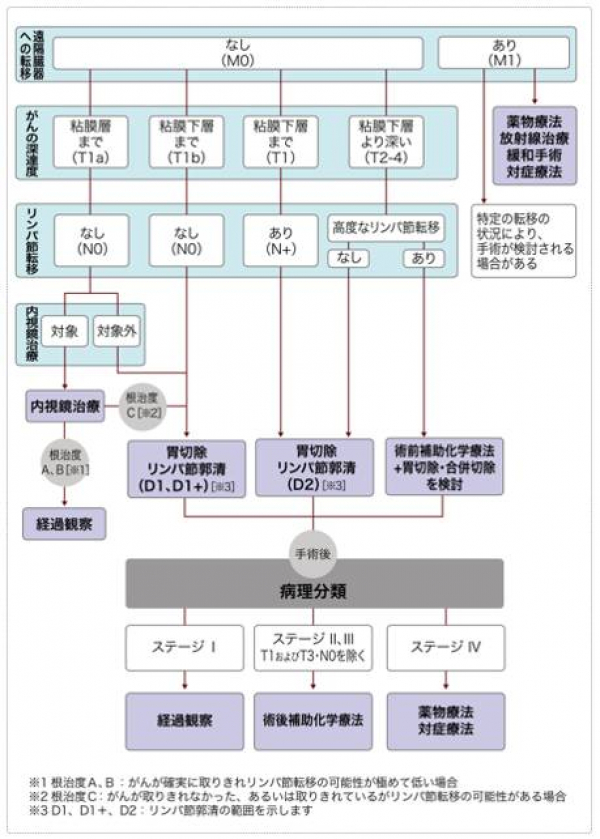
このような状況下、当科では2018年に改訂された「胃癌治療ガイドライン」に沿って治療方針を決定しています。胃がんの診断、特に胃がんの広がりと深さの診断には、上部消化管内視鏡検査(胃カメラ)のほか、全身麻酔をして必要な検査を行います。胃がんの進行度を調べるためには、がんの転移(リンパ節や腹膜への転移など)を確認する必要があります。これらはCTや超音検査で行います。患者さんの全身状態とがんの進み具合のバランスを考えて、治療方法を提供します。
あるタイプの胃がんはヘリコバクター・ピロリ菌の幼少期からの感染により、萎縮性胃炎から胃がんへと発生すると考えられています。そのため、ピロリ菌感染の検査を行い、感染が認められた場合は除菌が必要になります。また、近年ピロリ菌とは関係ないピロリ菌未感染胃がんの発見も報告されるようになっております。
このような状況下、当科では2018年に改訂された「胃癌治療ガイドライン」に沿って治療方針を決定しています。胃がんの診断、特に胃がんの広がりと深さの診断には、上部消化管内視鏡検査(胃カメラ)のほか、全身麻酔をして必要な検査を行います。胃がんの進行度を調べるためには、がんの転移(リンパ節や腹膜への転移など)を確認する必要があります。これらはCTや超音検査で行います。患者さんの全身状態とがんの進み具合のバランスを考えて、治療方法を提供します。
あるタイプの胃がんはヘリコバクター・ピロリ菌の幼少期からの感染により、萎縮性胃炎から胃がんへと発生すると考えられています。そのため、ピロリ菌感染の検査を行い、感染が認められた場合は除菌が必要になります。また、近年ピロリ菌とは関係ないピロリ菌未感染胃がんの発見も報告されるようになっております。
治療
胃がんの治療には、「内視鏡治療」、「腹腔鏡手術」、「開腹手術」があります。
内視鏡的治療・・・早期胃がんでリンパ節転移の可能性が低い患者さんに行う治療です。術後の病理検査で追加手術が必要となる可能性があります。
腹腔鏡手術・・・お腹にカメラをいれてのぞきながら行う手術です。利点はお腹を切る手術に比べて傷口が小さいので、術後の痛みが少なく、早い回復が期待できます。欠点は手術手技が難しい点です。この手技は早期胃がんの患者さんに選択しております。
開腹手術・・・従来より行われているお腹を切る手術方法です。
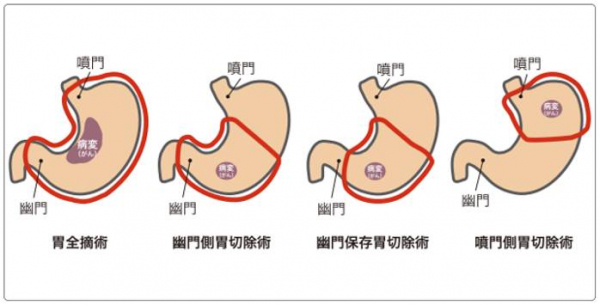
いずれの方法でも、胃の出口の2/3を切る幽門側胃切除、胃の入口側を切る噴門側胃切除、胃を全部摘出する胃全摘術を行うことが可能です。がんが他の臓器に広がっている場合はそれらの臓器も同時に摘出する拡大手術を行うこともあります。残念ながら、がんが進行していて摘出することが不可能な場合は、食事が可能となるように胃と小腸をつなぐバイパス術を行うことがあります。
抗がん剤治療は、術後補助化学療法という手術後に再発を予防するために行う治療と、がんが取れきれなかった場合や再発した場合に使用する治療があります。当科では両方の抗がん剤治療を行っております。
内視鏡的治療・・・早期胃がんでリンパ節転移の可能性が低い患者さんに行う治療です。術後の病理検査で追加手術が必要となる可能性があります。
腹腔鏡手術・・・お腹にカメラをいれてのぞきながら行う手術です。利点はお腹を切る手術に比べて傷口が小さいので、術後の痛みが少なく、早い回復が期待できます。欠点は手術手技が難しい点です。この手技は早期胃がんの患者さんに選択しております。
開腹手術・・・従来より行われているお腹を切る手術方法です。
いずれの方法でも、胃の出口の2/3を切る幽門側胃切除、胃の入口側を切る噴門側胃切除、胃を全部摘出する胃全摘術を行うことが可能です。がんが他の臓器に広がっている場合はそれらの臓器も同時に摘出する拡大手術を行うこともあります。残念ながら、がんが進行していて摘出することが不可能な場合は、食事が可能となるように胃と小腸をつなぐバイパス術を行うことがあります。
抗がん剤治療は、術後補助化学療法という手術後に再発を予防するために行う治療と、がんが取れきれなかった場合や再発した場合に使用する治療があります。当科では両方の抗がん剤治療を行っております。
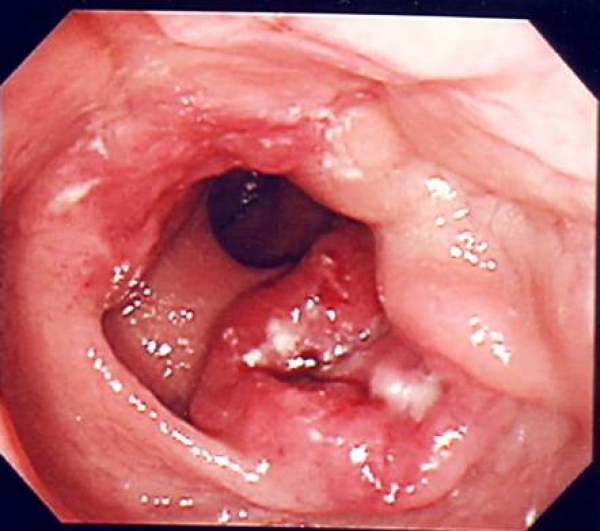
大腸がん
病態と症状
大腸がんは、できる部位によって結腸がんと直腸がんに分けられます。原因は、食生活(赤身肉の摂取過多、高脂肪食、食物繊維の不足など)、飲酒、喫煙などがリスクを高めます。また遺伝にも関連します。ポリープから発生するパターンと、直接がんが発生するパターンがあります。症状は血便、下血、、貧血、下痢と便秘を繰り返す、体重減少などです。がんが大きくなり大腸を塞いでしまうと腸閉塞になり嘔吐、腹痛などを訴えます。
大腸がんは日本で最も多いがんのひとつで、大腸がんが原因で死亡される方は年間5万人以上です(2016年)。当科では2019年に改訂された大腸癌治療ガイドラインに沿って、患者さんに最適な治療を提供しております。大腸がんは初期ではほとんど症状はなく、時間の経過とともに大きくなり、進行すると血便などの症状が現れます。そのため定期的に大腸がん検診を受けることをすすめます。検診の結果、便潜血が陽性の場合は、大腸内視鏡検査を受けましょう。
大腸がんは日本で最も多いがんのひとつで、大腸がんが原因で死亡される方は年間5万人以上です(2016年)。当科では2019年に改訂された大腸癌治療ガイドラインに沿って、患者さんに最適な治療を提供しております。大腸がんは初期ではほとんど症状はなく、時間の経過とともに大きくなり、進行すると血便などの症状が現れます。そのため定期的に大腸がん検診を受けることをすすめます。検診の結果、便潜血が陽性の場合は、大腸内視鏡検査を受けましょう。
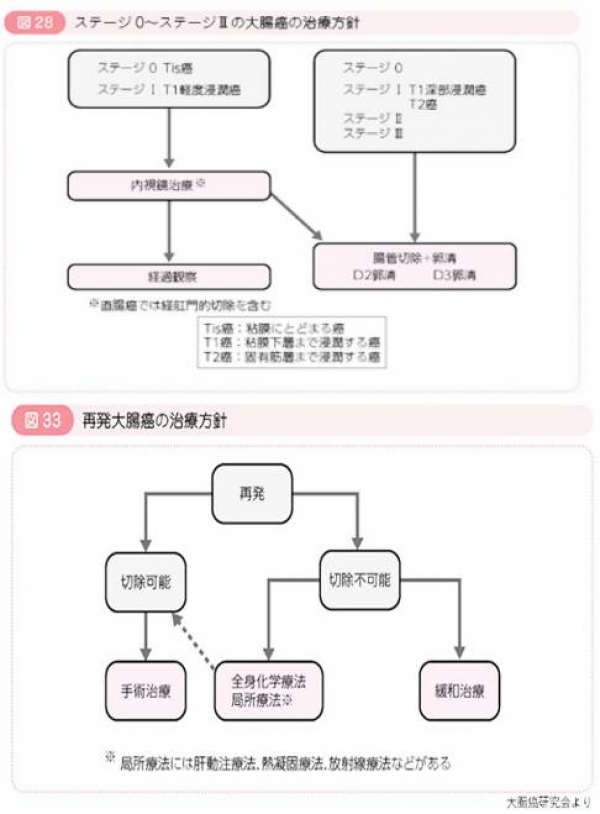
治療
胃がんと同様に大腸がんの治療にも、「内視鏡治療」、「腹腔鏡手術」、「開腹手術」があります。内視鏡的治療は、早期大腸がんでリンパ節転移の可能性が低い患者さんに行う治療です。術後の病理検査で追加手術が必要となる可能性があります。
結腸がんの治療は、存在する結腸と所属リンパ節を摘出する手術を行います。直腸がんは、人工肛門をなるべく作らない手術が増えてきましたが、肛門から数㎝のところにあるがんは進行度によっては肛門を摘出し人工肛門を作らなければいけない場合があります。その点が結腸がんとは大きな違いです。
これらの手術を開腹手術と腹腔鏡下手術で行います。抗がん剤治療は、手術後に再発を予防するために行う治療と、がんが取れきれなかった場合や再発した場合に使用する治療があります。当科では両方の抗がん剤治療を行っております。
結腸がんの治療は、存在する結腸と所属リンパ節を摘出する手術を行います。直腸がんは、人工肛門をなるべく作らない手術が増えてきましたが、肛門から数㎝のところにあるがんは進行度によっては肛門を摘出し人工肛門を作らなければいけない場合があります。その点が結腸がんとは大きな違いです。
これらの手術を開腹手術と腹腔鏡下手術で行います。抗がん剤治療は、手術後に再発を予防するために行う治療と、がんが取れきれなかった場合や再発した場合に使用する治療があります。当科では両方の抗がん剤治療を行っております。
炎症性腸疾患(潰瘍性大腸炎・クローン病など)
病態と症状
人間の体は免疫という防御システムがあり、ウイルスなどの異物が体に入るとそれを追い出そうと活動します。この時に痛みや発熱などの反応が起こります。この反応のことを炎症と呼びます。炎症性腸疾患は、炎症が腸に起こる病気です。
中でも潰瘍(かいよう)性大腸炎とクローン病は最近増えています。潰瘍性大腸炎の症状は血便が続いたり、腹痛などで原因は不明です。クローン病の原因も不明で、慢性的な腹痛、下痢、体重減少、発熱の症状が現れます。血便はまれです。
どちらも10~20代の若い方に発生することが特徴です。
中でも潰瘍(かいよう)性大腸炎とクローン病は最近増えています。潰瘍性大腸炎の症状は血便が続いたり、腹痛などで原因は不明です。クローン病の原因も不明で、慢性的な腹痛、下痢、体重減少、発熱の症状が現れます。血便はまれです。
どちらも10~20代の若い方に発生することが特徴です。
治療
潰瘍性大腸炎の治療はまず内科的治療を行います。内科的治療でよくならない場合は手術を行います。手術は大腸の全摘出術が基本です。
クローン病もまず内科的治療を行います。内科的治療でよくならない方、腸に穴があいたり、腸と腸が繋がったり、なかなか良くならない肛門病変を持った方などが手術治療をします。潰瘍性大腸炎とクローン病の治療は内科的治療、外科的治療でそれぞれに違いがあります。
クローン病もまず内科的治療を行います。内科的治療でよくならない方、腸に穴があいたり、腸と腸が繋がったり、なかなか良くならない肛門病変を持った方などが手術治療をします。潰瘍性大腸炎とクローン病の治療は内科的治療、外科的治療でそれぞれに違いがあります。
件数
医師スタッフ紹介

大原 一規
おおはら かずのり
| 専門分野 |
昭和大学卒 医学博士
日本外科学会認定 外科専門医 日本ヘルニア学会認定 鼠径部ヘルニア修得医 日本消化器内視鏡学会認定 上部消化管内視鏡スクリーニング認定医 日本消化器内視鏡学会認定 大腸内視鏡スクリーニング認定医 消化器外科・一般外科にて、外来・入院・内視鏡検査・手術を担当します。腹腔鏡下の手術実績を積んでまいりました。常に誠実に、まごころを持って患者さんと向き合う医療を心がけ、地域社会に貢献したいと考えていますのでよろしくお願いします。 |
|---|

間﨑 武郎
まざき たけろう
| 専門分野 |
日本大学卒 医学博士
日本外科学会認定 外科専門医・指導医 日本消化器病学会認定 消化器病専門医・指導医 日本消化器内視鏡学会認定 内視鏡専門医・指導医 日本消化器外科学会認定 消化器外科専門医・指導医 日本肝臓学会認定 肝臓専門医 日本大腸肛門病学会認定 大腸肛門病専門医・指導医 約35年の大学での消化器疾患に対する診療や研究に基づき、最適最善の治療を提供いたします。 お気軽にご来院ください。 |
|---|

非常勤
石井 敬基
いしい ゆきもと
| 専門分野 |
日本大学卒 医学博士
日本外科学会認定 外科専門医・指導医 日本消化器外科学会認定 消化器外科認定医 日本がん治療認定医機構 がん治療認定医 |
|---|
非常勤
木暮 千碩
こぐれ ちひろ
| 専門分野 |
消化器外科
|
|---|
非常勤
小野 周平
おの しゅうへい
| 専門分野 |
消化器外科
|
|---|
非常勤
山崎 慎太郎
やまざき しんたろう
| 専門分野 |
消化器外科
|
|---|
非常勤
小関 孝佳
こせき たかよし
| 専門分野 |
消化器外科
|
|---|
非常勤
木谷 優介
きたに ゆうすけ
| 専門分野 |
消化器外科
|
|---|
非常勤
中根 康介
なかね こうすけ
| 専門分野 |
消化器外科
|
|---|
非常勤
川﨑 浩一郎
かわさき こういちろう
| 専門分野 |
消化器外科
|
|---|
非常勤
小村 憲一
こむら けんいち
| 専門分野 |
消化器外科
日本外科学会認定 外科専門医 日本臨床肛門病学会認定 臨床肛門病技能指導医 日本大腸肛門病学会認定 大腸肛門病専門医・指導医 月1回程、月曜日と水曜日の肛門疾患手術を担当いたします。 |
|---|